Ödemkrankheiten
Pathogenese, Differentialdiagnose und Therapie
Zusammenfassung: Ein Ödem ist immer ein Symptom einer Grunderkrankung. Unterschiedliche Ursachen können dabei die kapilläre Filtration in das interstitielle Bindegewebe pathologisch erhöhen oder die venöse Resorption bzw. den Lymphabfluß vermindern, was man durch entsprechende klinische und technische Untersuchungen meistens differenzieren kann. Die Therapie wird im wesentlichen bestimmt vom Eiweißgehalt des Ödems und der Ödemcharakteristik. Diuretika sind nur wirksam bei eiweißarmen Ödemen, welche zur Generalisation neigen. Die "Physikalische Ödemtherapie" (manuelle Lymphdrainage und Kompression), dagegen ist indiziert bei eiweißreichen Ödemen und bei nur lokalisiert auftretenden eiweißarmen Ödemen. In seltenen Fällen kommen auch Substitution von Eiweiß, Operationen oder Hormontherapien in Frage.
Pathophysiologie der Ödembildung
Unter physiologischen Bedingungen besteht ein Gleichgewicht zwischen dem Flüssigkeitszufluß zum Interstitium durch Filtration aus den arteriellen Kapillaren und dem Abfluß aus dem Interstitium, einerseits durch Reabsorption in die venösen Kapillaren sowie andererseits durch Drainage über die Lymphgefäße [1].
Ödeme bilden sich dann, wenn der Zufluß zum interstitiellen Gewebe erhöht oder aber der Abfluß daraus vermindert ist [2]. Ein erhöhter Zufluß findet sich infolge verstärkter Filtration bei Eiweißmangel, erhöhtem Kapillarblutdruck oder erhöhter Kapillarpermeabilität [3]. Eine Abflußverminderung liegt vor, wenn die Lymphdrainage behindert ist. Somit sind all die unterschiedlichen Ödemformen erklärbar durch Veränderung von einem oder mehreren dieser vier Faktoren.
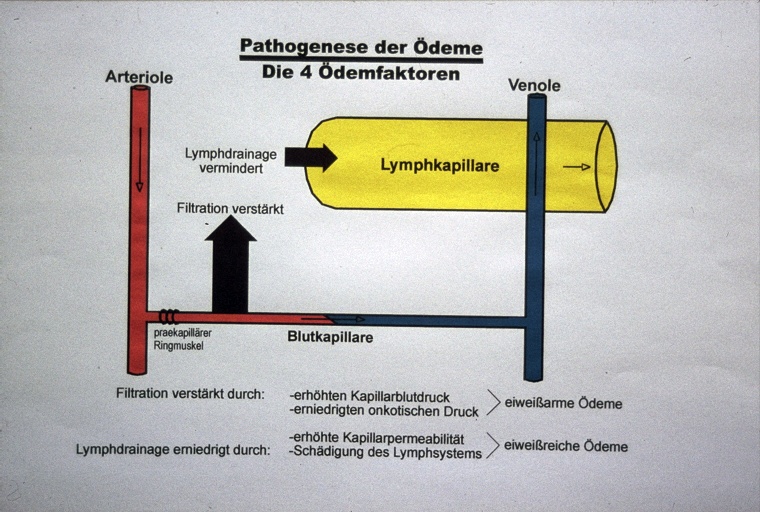
Ödeme können einerseits eiweißarm oder eiweißreich sein und andererseits generalisiert oder lokalisiert auftreten. Die zur Generalisierung neigenden Ödeme sind immer symmetrisch angelegt und beginnen entsprechend der Schwerkraft an den Unterschenkeln und Füßen, bei Bettlägerigen oft auch am Rücken. Lokalisiert auftretende Ödeme können einseitig und beidseitig auftreten. Eiweißarme Ödeme zeigen immer eine tiefe Dellbarkeit, wogegen eiweißreiche Ödeme infolge Eiweiß-Fibrosebildung ihre Dellbarkeit im Laufe der Zeit zunehmend verlieren.
Ödeme vergrößern den Abstand zwischen Blutkapillaren und Körperzellen. Diese verlängerte Diffussionsstrecke bedeutet eine schlechtere Ernährung der Zellen, was zu Zellschädigung bzw. zum Zelltod führen kann. Eine Reduzierung bzw. Beseitigung eines Ödems ist daher notwendig, um Zelluntergänge und somit Gewebsschädigungen zu verhindern.
Therapeutisch sind die Ödeme durch Diuretika behandelbar, bei denen es sich um eiweißarme, grundsätzlich zur Generalisation neigende Ödemformen handelt. Diuretika bewirken eine verminderte renale Rückresorption von Salzen, bes. Natrium, und damit auch von Wasser, so daß es zu einer Entwässerung des gesamten Körpers kommt. Durch Diuretika sind behandelbar renale, hepatogene, kardiale und Eiweißmangelödeme. Die anderen Ödeme sind entweder eiweißreich oder nur lokalisiert auftretende eiweißarme Ödeme. Bei den eiweißreichen Ödemen können Diuretika deswegen nicht wirken, weil sie die Eiweiße nicht aus dem Interstitium entfernen können, so daß Flüssigkeit aufgrund der onkotischen Kraft der Gewebseiweiße aus den Blutgefäßen sofort wieder ins Interstitium zurückströmt. Bei grundsätzlich nur lokalisiert auftretenden eiweißarmen Ödemen -wie dem Phlebödem- kommt es neben der Entstauung im Ödemgebiet auch zu einer Entwässerung des übrigen nicht ödematisierten Organismus, wodurch die bekannten Diuretikanebenwirkungen provoziert werden können wie Wadenkrämpfe, Elektrolytstörungen, Rhythmusstörungen, Erhöhung von Harnsäure, Blutzucker und Blutfetten sowie Hypotonie infolge Hypovolämie des Blutkreislaufes und erhöhtes Thromboserisiko. Diese eiweißreichen und die nur lokalisiert auftretenden eiweißarmen Ödeme können nur mit Therapien behandelt werden, welche so wirken müssen, daß sie den Lymphabfluß verbessern, die Filtration reduzieren und die Reabsorption erhöhen. Dies ist nach heutigem Wissensstand nur mit der
"Physikalischen Ödemtherapie" möglich [4],
welche aus den 3 Komponenten
· "Manuelle Lymphdrainage (MLD) " [5],
· "Ödemgriffen" und
· "Kompressionsbehandlung"
besteht. Diese "physikalische Ödemtherapie" ist auch unter dem Namen "Komplexe physikalische Entstauung" [6] bekannt.
Systematik der Ödeme
Aus lymphologischer Sicht ist eine Einteilung der verschiedenen Ödeme in 2 Gruppen sinnvoll.
In der 1. Gruppe ist die physikalische Ödemtherapie die einzige oder eine ganz wesentliche Therapie.
In der 2. Gruppe kommt eine andere Therapie zum Einsatz, meiste Diuretika. Nur in seltenen Fällen kann zur Basistherapie die Physikalische Ödemtherapie ergänzend hinzugefügt werden.
Gruppe 1:
Lymphödem
Phlebödem
Lipödem
Orthostatisches Ödem
Idiopathisches Ödem
Diuretikainduziertes Ödem
Traumatisches Ödem
Vaso-vegetative Ödeme
Inaktivitätsödem
Ischämisches Ödem
Chronisch-entzündliches Ödem
Gruppe 2:
Pathologisches Schwangerschaftsödem
Eiweißmangelödem
Ödem bei Nierenerkrankung
Kardiales Ödem
Akutes allergisches Ödem
Toxisches Ödem
Endokrines Ödem
Medikamentös-bedingte Ödeme
Diätetisch-bedingte Ödeme
Angioödem
Höhenödem
Lymphödem
Es gibt primäre und sekundäre Lymphödeme. Bei den primären Lymphödemen handelt es sich um eine angeborene Fehlbildung und beim sekundären Lymphödem um eine im Laufe des Lebens erworbene Schädigung des Lymphsystems.
Die primären Lymphödeme sind zu 97% sporadisch (nicht erblich) und erklären sich dann als eine Fehlentwicklung des Lymphsystems in der Embryonalphase. (Abb. 1a+b) Diese Form wird nicht weitervererbt.

Die mit 3% seltenere hereditäre (erbliche) Form hat dagegen als Ursache einen genetischen Defekt und somit ein Vererbungsrisiko von 50%, wenn der Partner gesund ist. Primäre Lymphödeme manifestieren sich meist in der Pubertät und können einseitig und beidseitig auftreten. Äußerlich sehen hereditäre und sporadische Formen gleich aus und sind deswegen nur durch die Anamnese zu unterscheiden. Primäre Lymphödeme treten mit einer Häufigkeit von 0,5 ‰ auf, so daß es in Deutschland ca. 40.000 primäre Lymphödeme geben dürfte. Anatomische Ursachen sind überwiegend Hypoplasien des Lymphgefäßsystems mit Verschmälerung der Lymphgefäße oder Verminderung der Lymphgefäßanzahl. Seltener sind Lymphangiektasien, also Erweiterungen der Lymphgefäße mit Klappeninsuffizienz, oder primäre Lymphknotenfibrosen.
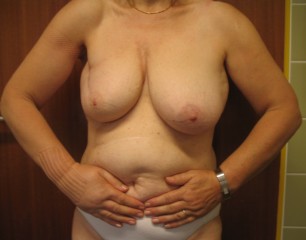
Sekundäre Lymphödeme sind doppelt so häufig (80.000 in D) wie primäre Lymphödeme und entstehen meist als Folge einer Lymphknotenoperation und/oder Bestrahlung an den Extremitätenwurzeln wegen Krebserkrankung.
 |
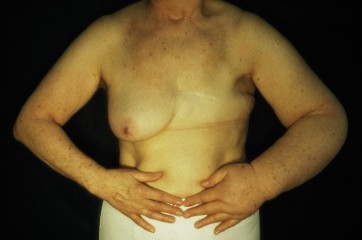 |
| Sek. mäßiggradiges Armlymphödem nach brusterhaltender Therapie mit Achselausräumung | Sek. massives Armlymphödem nach Ablatio und Achselausräumung |
Seltenere Ursachen sind schwere Traumen mit Zerreissung von großen Lymphbahnen, chronisch rezidivierende Entzündungen von Lymphbahnen und Lymphknoten, und in den Tropen parasitäre Erkrankungen des Lymphsystems durch Würmer (Filarien).
Das maligne Lymphödem [7] ist ebenfalls ein sekundäres Lymphödem, bei dem jedoch eine Tumorprogredienz, durch Wachstum des Tumors selbst oder aber seiner Metastasen, zu der Verlegung der Lymphbahnen führt. Es wird von den normalen sekundären Lymphödemen differenziert, weil es charakteristische Zeichen bietet und auch einer anderen initialen Therapie bedarf.
Grundsätzlich sind Lymphödeme von normaler Hautfarbe und meist klinisch leicht zu diagnostizieren. Bei Differenzierungsschwierigkeiten gegenüber anderen Ödemen ist die Lymphszintigraphie die aussagekräftigste und risikoärmste Untersuchung, da sie nur beim Lymphödem einen verzögerten Lymphabtransport ergibt.
Das Lymphödem ist ein sehr eiweißreiches Ödem, weil die ins Interstitium austretenden Eiweiße lymphpflichtig sind. Da diese nicht ausreichend abtransportiert werden können, verbleiben sie im Interstitium und werden von Fibrozyten zu Bindegewebe organisiert. Die dadurch entstehenden ungefährlichen Eiweißfibrosen sind typisch für Lymphödeme und treten nur bei diesen auf.
Das artifizielle Lymphödem durch Selbstabschnürung ist entweder durch eine psychische Erkrankung bedingt oder aufgrund eines Rentenbegehrens. Beim Abschnürungsödem werden Lymphgefäße und Venen stranguliert, wobei die Lymphostase bei leichterem Druck und die Phlebostase bei sehr starkem Kompressionsdruck überwiegt. Dies erklärt auch die unterschiedlichen Hautverfärbungen bei diesem Krankheitsbild, da bei Überwiegen der Lymphostase durch nur schwachen Abschnürungsdruck eine normale Hautfarbe resultiert, wogegen infolge sehr kräftiger Strangulation mit Abschnürung auch der tiefen Venen eine Blauverfärbung imponiert. Die Erkennung dieses Ödems ist in der Regel schwierig, weil der Patient die Selbstschädigung zu verbergen versucht. Richtungsweisend sind die Persönlichkeitsstruktur und oft auch der scharfrandige abrupte Ödembeginn. Bei einer Abschnürungsdauer von bis zu 2 Jahren sind die Ödeme in der Regel reversibel. Danach entsteht ein bleibendes sekundäres Lymphödem durch Vernarbungen der wichtigen oberflächlichen Lymphgefäße.
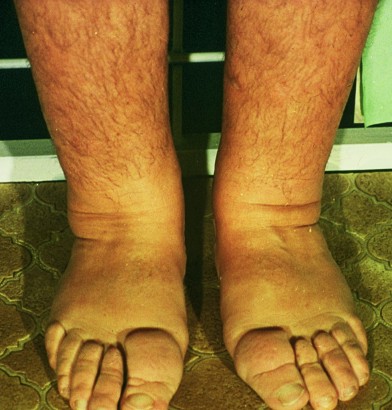
Phlebödem
Man versteht darunter ein durch Venenerkrankungen bedingtes Ödem [8], wobei eine Varikosis, Thrombosen (Abb. 3) oder Phlebitiden zu einer Schädigung der Venen und Venenklappen führen.
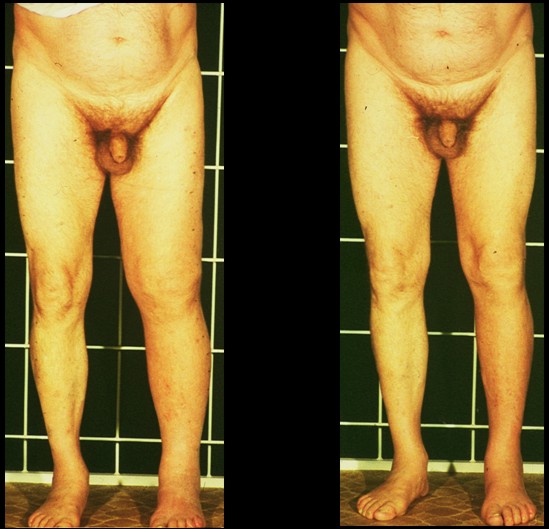
Phlebödem in Folge Beckenvenenthrombose vor und nach Therapie
Diese valvuläre Insuffizienz bedingt bevorzugt an den Unterschenkeln und Füßen einen erhöhten venösen Gefäßdruck und damit auch erhöhten Kapillarblutdruck, wodurch die Filtration erhöht ist. Erst wenn die interstitielle Flüssigkeitsproduktion das Lymphsystem funktionell überfordert, kommt es zu einer Ödematisierung, wobei das Ödem eiweißarm und somit in der Regel tief dellbar ist. Weitere typische Symptome eines Phlebödems sind die bläuliche Verfärbung der betroffenen Extremität, das Auftreten von Krampfadern sowie in späteren Stadien eine Braunverfärbung der Haut durch Hämosiderin. Im Laufe der Jahre kann durch wiederholte Phlebitiden mit entzündlicher Schädigung auch der Lymphbahnen ein zusätzliches sekundäres, postentzündliches Lymphödem entstehen, so daß Phlebödeme sich zu Phleblymphödemen (Abb. 4) umwandeln können.
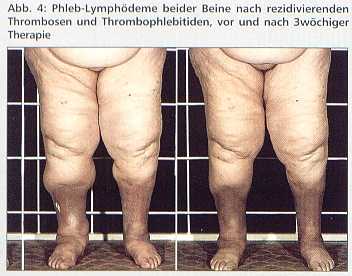
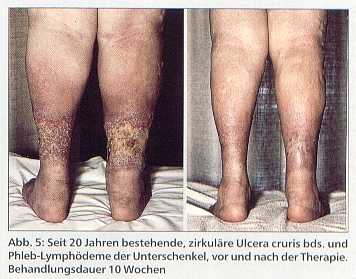
Die Basistherapie von Phlebödemen ist die Kompressionsbehandlung, welche bei nicht ausreichendem Ansprechen mit MLD kombiniert werden sollte. Ebenso spricht die häufige Komplikation des Phlebödems, das Ulcus cruris venosum (Abb. 5), auf diese physikalische Ödemtherapie ausgezeichnet an.
Bei einer akuten Thrombose ist MLD wegen der Gefahr einer Lungenembolie durch einen mechanisch gelösten Thrombus bis zum Festwachsen des Thrombus nach 4-6 Wochen kontraindiziert. Bandagierungen sind dagegen auch in dieser Zeit sinnvoll.
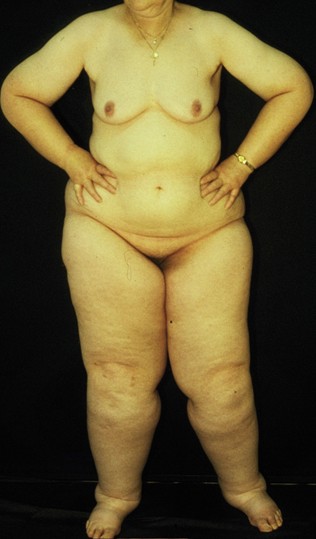
Lipödem:
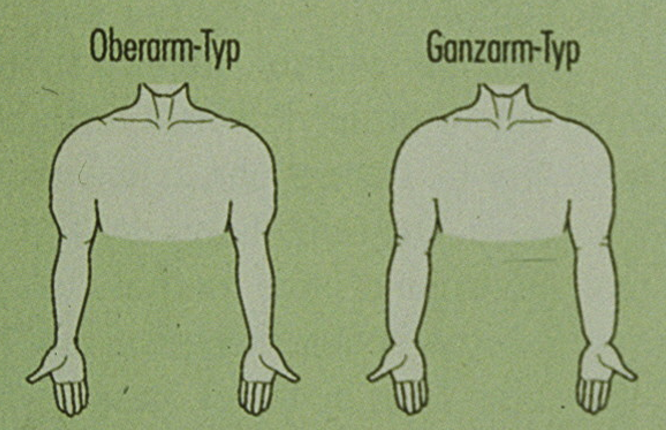
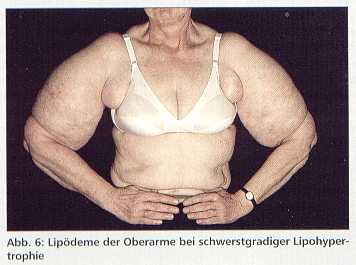
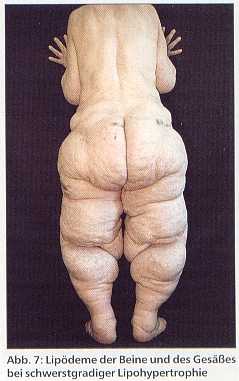
Das Fettödem [13] tritt nur bei Frauen mit einer anlagebedingten Fettverteilungsstörung auf und ist grundsätzlich symmetrisch angelegt. Diese Extremitätenlipohypertrophie [14], bei der die Extremitäten stärker verdickt sind als der Rumpf (Abb. 6), betrifft überwiegend die Beine (Abb. 7) und ist anfangs immer schmerzfrei.
 |
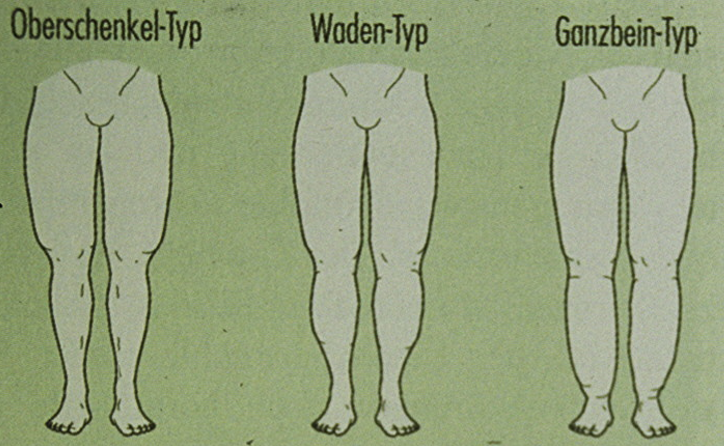 |
Formvarianten bei Lipohypertrophie und Lipödem
. 
Erst infolge einer zusätzlichen Lymphostase und Phlebostase durch den Druck der Fettzellen auf die kleinen Lymphgefäße (Präkollektoren) und die Venolen in Verbindung mit einer erhöhten Kapillarpermeabilität entsteht nach meist jahrelangem Verlauf eine geringgradige Ödematisierung, die die Lipödembeschwerden in Form von Prallheit, Spannungsgefühl und Druckempfindlichkeit erklärt. Mit der physikalischen Ödemtherapie sind die Symptome des Lipödems beseitigungsfähig, jedoch nicht die Lipohypertrophie, da diese durch eine genetisch fixierte Vermehrung der Fettzellanzahl bedingt ist. Sollte eine wesentliche Volumenreduktion gewünscht werden, ist dies nur durch eine Liposuktion möglich. Die Lipohypertrophie ist auch in der häufigen Kombination mit Adipositas durch ihre disproportionierte Fettverteilungsstörung zu erkennen. Besteht eine Adipositas, ist vorrangig eine Gewichtsabnahme durch Reduzierung der Kalorienzufuhr und Sport notwendig, wogegen eine alleinige Lipohypertrophie nicht abhungerungsfähig ist. Erfahrungsgemäß wird die Adipositas häufig mit dem Lipödem verwechselt, was dann zu Enttäuschungen bei Patient, Arzt und Lymphtherapeut führen muß und die Krankenkassen viel Geld kostet.
Orthostatisches Ödem
Das orthostatische Ödem ist kaum sichtbar und entsteht durch langdauernde Steh- oder Sitzbelastungen während eines normalen Arbeitstages, befällt nur die Beine und nur Frauen. Es ist das typische Ödem der Verkäuferin, welche abends besonders über symmetrische, leichte Schwellungen und Spannungsgefühle der Unterschenkel und Füße klagt. Es beginnt meist in der Pubertät und ist immer reversibel, also morgens verschwunden. Richtungsweisend ist daher die fehlende Ödematisierung morgens, an den Wochenenden und in den Ferien, da dann die orthostatische Belastung nicht besteht. Als Ursache wird eine erhöhte Kapillardurchlässigkeit angenommen. Basistherapie ist eine Kompressionsbestrumpfung, welche nur bei nicht ausreichender Wirksamkeit durch MLD ergänzt werden sollte.
Idiopathisches Ödem:
Auch dieses Ödem betrifft nur Frauen -meist perimenopausal- und tritt immer symmetrisch auf. Charakteristisch ist, daß bei praktisch fehlender Sichtbarkeit des Ödems die Patientinnen über eine generalisierte Spannungssymptomatik klagen. Die Ursache ist eine allgemein erhöhte Kapillarpermeabilität [9]. Da die Kapillarpermeabilität zusätzlich variabel ist, sind scheinbar unerklärliche Gewichtsschwankungen typisch. Charakteristisch ist auch die im Tagesverlauf unterschiedliche Spannungssymptomatik, welche morgens besonders die obere Körperhälfte und nachmittags mehr die untere Körperhälfte betrifft.
Differentialdiagnostisch müssen alle anderen Ödemformen, die zur Generalisierung neigen, ausgeschlossen werden. Therapeutisch ist bei diesem mäßig eiweißreichen Ödem nur die Kombination aus MLD und Kompressionsbehandlung [10] wirksam, wobei als Bestrumpfung eine Kompr.-Strumpfhose ausreichend ist.
Diuretika-induziertes Ödem
Diuretika sind grundsätzlich nur indiziert bei:
· schwerer Herzinsuffizienz,
· Hypertonie,
· Aszites infolge Leberzirrhose,
· Niereninsuffizienz,
· symptomatisch bei Eiweißmangelödemen.
Kurzwirksame Diuretika (Piretamid, Furosemid, Etacrynsäure) sollten grundsätzlich nur bei Niereninsuffizienz und akut dekompensierter Herzinsuffizienz mit Lungenödem gegeben werden. Ansonsten sind mittellang wirkende Kombinationsdiuretika vorzuziehen, da diese außerdem kaliumneutral sind.
Werden Diuretika bei anderen Ödemerkrankungen und somit nicht indiziert gegeben, kommt es zu einer Verarmung des Körpers an Salzen und Wasser, was reaktiv den Aldosteron- und Adiuretinspiegel erhöht [11]. Beim Nachlassen der Diuretikawirkung resultiert durch diese erhöhten Hormonspiegel eine verstärkte Salz- und Wasserretention, was der Patient als ein Spannungsgefühl am gesamten Körpers empfindet. Dadurch kommt es häufig zu einer weiteren Diuretikaeinnahme, wodurch ein Teufelskreis angekurbelt wird. In der Absetzphase von den Diuretika sind die ödembedingten Spannungsschmerzen manchmal nur mit MLD und Kompressionsbehandlungen soweit reduzierbar, daß sie vom Patienten toleriert werden. Die Normalisierung der wasser- und salzretinierenden Hormone ist nach etwa 2-5 Wochen erreicht, so daß dann die physikalische Ödemtherapie wieder beendet werden kann.
Traumatisches Ödem
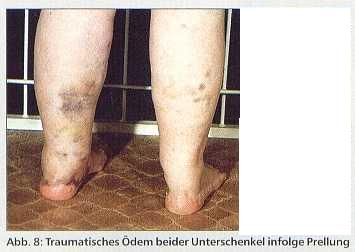
Hierunter versteht man das passagere Auftreten von Schwellungszuständen nach Knochenbrüchen, Operationen, Prellungen (Abb. 8), Verstauchungen, Verrenkungen und Verbrennungen, welche sich nach Tagen bis Wochen spontan zurückbilden.
Ursache ist die Zerreißung kleiner Lymph- und Blutgefäße, was an dem oft begleitenden Hämatom erkennbar ist. Charakteristisch für das traumatische Ödem ist das sofortige Auftreten des Ödems an der Stelle des Traumas. Die physikalische Ödemtherapie ist geeignet, eine raschere Reduzierung des Ödems und damit eine Verminderung von Schmerzen, Ödemkomplikationen und Arbeitsunfähigkeiten zu erzielen. Neben MLD und Kompression sind Kühlung und Hochlagerung wichtig.
Das traumatische Ödem muß vom posttraumatischen sekundären Lymphödem differenziert werden, welches durch Zerstörung großer Lymphgefäße entsteht und nicht rückbildungsfähig ist. Außerdem kann es mit dem Ödem bei M. Sudeck verwechselt werden.
Vaso-vegetative Ödeme
Ursache dieser Ödemformen ist eine Fehlregulation des vegetativen sympathischen Nervensystems, die zu einer Veränderung des Gefäßtonus im venösen Kapillar- und Venolenbereich führt, wodurch sich außerdem die Kapillarpermeabilität erhöht.
Man kann 3 verschiedene Varianten unterscheiden.
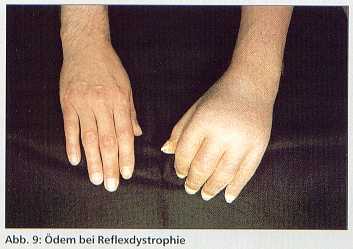
1. Ödem bei Reflexdystrophie (Morbus Sudeck)
Das Sudeck-Syndrom (Abb. 9) ist charakterisiert als eine sehr schmerzhafte Weichteilschwellung mit nachfolgender Osteoporose in diesem Bereich [12].
 |
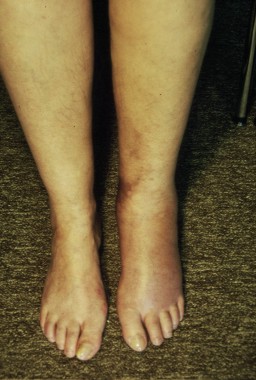 |
Ausgelöst meist durch ein Trauma führt eine erhöhte Kapillarpermeabilität und die Stase im Venolenbereich zu einer Ödematisierung mit Mangelernährung des betroffenen Gebietes. Typisch ist, daß das Ödem oft mit einer zeitlichen Verzögerung von Tagen bis wenigen Wochen nach einem Trauma an den Extremitäten auftritt und das Trauma und Ödem meist nicht an derselben Stelle liegen. Das Ödem ist grundsätzlich am Extremitätenende lokalisiert, also an Händen oder Füßen. Die Basistherapie ist eine Schmerzbehandlung oder lokale Sympathikusblockaden. MLD in Kombination mit sehr leichter Bandagierung ist dazu geeignet, das Krankheitsbild der Reflexdystrophie schneller zur Abheilung zu bringen, da die Ödemreduzierung sowohl zu einer Schmerzabnahme als auch zu einer besseren Gewebsernährung führt.
2. Vasoneurotisches Ödem
Diese seltene Ödemform wird auch neurozirkulatorisches Ödem genannt und entsteht wie das Ödem bei der Reflexdystrophie durch eine schmerzbedingte Fehlinnervation mit einem lokalisierten, schmerzhaften aber kalten Ödem am Extremitätenende. Im Gegensatz zum Sudeck-Ödem kommt es nicht zu einer Knochenentkalkung. Der Verlauf erstreckt sich meist über einige Wochen bis wenige Monate und es kann auch als eine abortive Sudeck-Form aufgefaßt werden.
3. Ödem nach Sympathektomie:
Zu einem ähnlichen, aber relativ schmerzlosem Ödem kommt es gelegentlich nach Sympathektomie oder operativer Schädigung des N. sympathikus.
Die beiden letztgenannten Formen sind ebenfalls wie das Sudeck-Ödem mit der physikalischen Ödemtherapie behandlungsfähig.
Inaktivitätsödem
Die Lähmungsödeme treten bevorzugt bei schlaffen Paresen infolge neurologischer Erkrankungen wie Querschnittslähmung (Abb. 10), Multipler Sklerose, Poliomyelitis, angeborene Paresen und nach Apoplex auf, wobei die Lähmungen dann meist schon Monate bis Jahre bestanden haben.
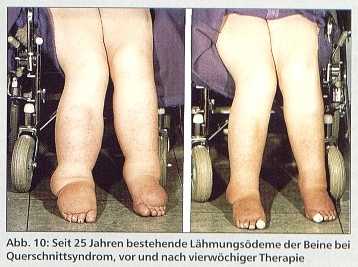
Die fehlende Muskelkpumpfunktion mit daraus resultierender Lympho-Phlebostase wird ursächlich dafür verantwortlich gemacht. Auch bei diesem Ödem ist die physikalische Ödemtherapie die einzige effektive Behandlungsmethode, wobei jedoch die Kompressionsbehandlung mit geringem Druck erfolgen muß wegen der Gefahr von Hautnekrosen.
Ischämisches Ödem
Sowohl arteriosklerotische als auch arteriolosklerotische Erkrankungen (Abb. 11) führen zu einer verminderten Sauerstoffsättigung, Übersäuerung und Nährstoffmangel im zugehörigen Kapillarbereich, wodurch die Kapillarendothelien einen Teil ihrer Dichtigkeit einbüßen. Die daraus resultierende erhöhte Kapillarpermeabilität erklärt dieses Ödem [8]. Die Minderdurchblutung kann zu Gangrän und Nekrosen führen, wobei dann eine Amputation droht. Mit MLD und sehr vorsichtiger Kompressionsbehandlung sind auch solche Ödeme besserungsfähig, wodurch manchmal eine Amputation verhindert oder zumindest um einen längeren Zeitraum herausgeschoben werden kann, was die Lebensqualität des betroffenen Patienten erheblich verbessert.
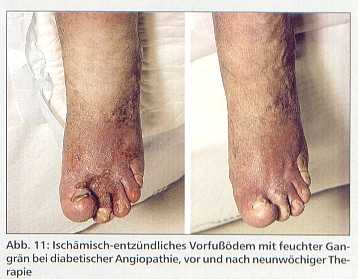
Zu dieser Ödemform gehört auch das Ödem bei Diabetes mellitus [8], was leichtgradig symmetrisch besonders an den Beinen auftritt. Es muß gegen eine Ödematisierung durch Nieren- oder Herzkrankheit infolge Diabetes differenziert werden.
Chronisch-entzündliche Ödeme
Diese sterilen, also nicht durch Microorganismen verursachten, Ödeme werden beobachtet bei rheumatischen Erkrankungen, Kollagenosen, nach Bestrahlungen, bei chronischen Ekzemen und anderen chronischen unspezifischen Hauterkrankungen und bei Verbrennungen. Als Basistherapie ist oft eine entzündungshemmende oder immunsupprimierende medikamentöse Behandlung erforderlich, welche durch zusätzliche MLD und auch Kompressionsbehandlung unterstützt werden kann.
Auszuschließen von der physikalischen Ödembehandlung sind jedoch akut- und chronisch-entzündliche Ödeme durch Mikroorganismen (Bakterien und Viren), welche durch MLD auch in andere Körperregionen verschleppt werden könnte und wodurch eine Krankheitsgeneralisierung möglich wäre. Solange Fieber besteht, ist daher MLD grundsätzlich kontraindiziert.
Pathologisches Schwangerschaftsödem
Dieses entsteht im Rahmen einer Gestose oder Toxikose durch eine schwangerschaftbedingte Nephropathie, wodurch tief eindellbare Ödeme am ganzen Körper mit Bevorzugung der unteren Extremitäten auftreten. Die Basistherapie ist medikamentös. Falls diese medikamentöse Therapie nicht ausreicht oder wegen der Nebenwirkungen nicht genügend hoch dosiert werden kann, ist zusätzlich die physikalische Ödemtherapie möglich.
Auch bei den schwerergradigen Schwangerschaftsödemen, die nicht in einer Nephropathie begründet sind, ist die physikalische Ödemtherapie sinnvoll.
Bei der Bestrumpfung ist darauf zu achten, daß das Leibteil entsprechend der Größenzunahme des Bauches durch Einsetzen entsprechender Keile erweitert wird.
Eiweißmangelödem
Bei einer Verminderung der Serumeiweiße unter ca. 5 g/dl und der Albumine unter 3 g/dl entstehen Eiweißmangelödeme. Die Ursachen sind entweder
· eine verminderte Eiweißzufuhr mit der Nahrung (Hungerödem),
· eine verminderte Eiweißaufspaltung im Darm bei Pankreas-Insuffizienz,
· eine verminderte Eiweißresorption im Darm (Lymphangiektasie),
· eine verminderte Eiweißsynthese in der Leber (Leberzirrhose),
· ein verstärkter Eiweißverbrauch des Körpers (Malignome, chronische Entzündungen) oder
· eine erhöhte Eiweißausscheidung über Nieren (nephrotisches Syndrom) oder Darm (exsudative Enteropathie).
Die häufigste Ursache ist in Europa der verstärkte Eiweißverbrauch durch schwere Tumorerkrankungen oder durch eine erhöhte renale Eiweißausscheidung beim nephrotischen Syndrom. Die Ödematisierung kann bis zur Anasarka gehen. Bei der Bestimmung der Bluteiweiße muß man beachten, daß vorher die Diuretika abgesetzt werden, da sonst durch Eindickung des Blutes fälschlicherweise normale Bluteiweiß-Werte bestimmt werden könnten.
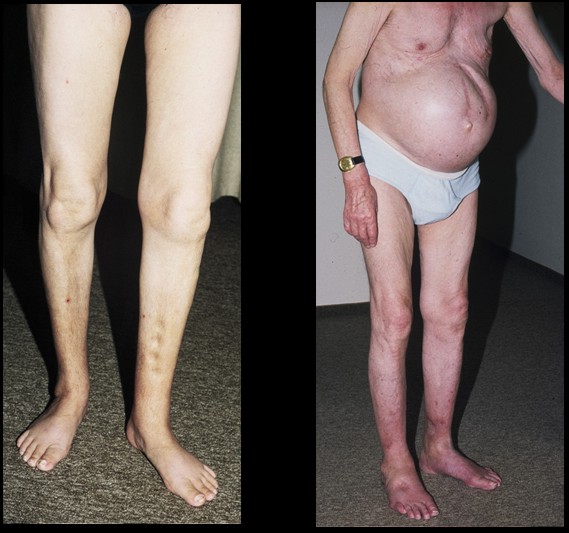
Eiweißmangelödeme bei chronischer Darmerkrankung und bei Lebercirrhose
Bei der Leberzirrhose besteht zusätzlich eine behinderte Leberperfusion, so daß eine portale Hypertension mit Aszites (lokales Stauungsödem) resultiert. Eine weitere Ödemverstärkung ist durch den verminderten hepatogenen Abbau von Aldosteron und Östrogenen gegeben.
Die Basistherapie der Eiweißmangelödeme ist diätetisch und medikamentös, meist symptomatisch mit Diuretika und Aldosteron-Antagonisten. Bei nicht ausreichendem Ansprechen besonders der Beinödeme ist zusätzlich symptomatisch die Physikalische Ödemtherapie möglich.
Ödem bei Nierenerkrankung
Dieses tritt grundsätzlich symmetrisch auf und neigt zur Generalisation, wobei morgens besonders Lidödeme auffallen. Die Ursache dieses Ödems liegt entweder in einem Nierenversagen bei terminaler Niereninsuffizienz oder in einer schwer verlaufenden akuten Glomerulonephritis mit Verminderung der glomerulären Filtrationsrate bis zur Anurie. Bei der Glomerulonephritis besteht außerdem eine gesteigerte Kapillarpermeabilität. Die Therapie ist medikamentös, diätetisch, mit Dialyse oder evtl. sogar Nierenttransplantation durchzuführen.
Ödeme bei Nephrotischem Syndrom
Kardiales Ödem
Das periphere Stauungsödem infolge Rechtsherzinssuffizienz ist im wesentlichen bedingt durch einen erhöhten venösen Druck, wodurch das Ödem grundsätzlich symmetrisch auftritt, beginnend meist an den Unterschenkeln und Füßen. Das Ödem kann jedoch auch die ganzen Beine und den Rumpf mitbetreffen und sich bis zu einer Anasarka ausbilden. Die Diagnose wird durch die entsprechende klinische und kardiologische Untersuchung sowie Feststellung der oberen Einflußstauung gesichert. Die Basistherapie ist mit Diuretika, ACE- Hemmer und Digitalis durchzuführen, wobei jedoch manchmal die Diuretikagaben durch eine Hypotonie limitiert sind. Wenn dann noch Stauungsödeme der Beine bestehen, ist zusätzlich MLD und Kompressionstherapie erfolgversprechend, wobei allerdings die Kompression nur sehr schwach angelegt werden darf, um nicht durch zu schnelle Ödemresorption ein Lungenödem zu provozieren.
Kardiogene Ödeme der Füße sind tief dellbar und symmetrisch
Andererseits ist ein medikamentös nicht ausreichend vorbehandeltes kardiales Stauungsödem eine Kontraindikation für die physikalische Ödemtherapie.
Ein Lungenödem ist grundsätzlich nur medikamentös behandlungsfähig.
Akutes allergisches Ödem
Ein allergisches Ödem kann lokalisiert und generalisiert auftreten. Typisch ist der plötzliche Beginn, die Flüchtigkeit des Ödems, die Eosinophilie und die IgE-Erhöhung im Blut. Einfach ist die Diagnose, wenn das auslösende Allergen bekannt ist. Die Therapie geschieht nur medikamentös, obwohl es sich um ein eiweißreiches Ödem handelt, da durch MLD das Allergen über den ganzen Körper ausgebreitet werden könnte.
Toxisches Ödem
Ein solches Ödem durch Gifteinwirkung entsteht meist nach Schlangenbiß, Wespen- oder Bienenstich. Das Ödem tritt entsprechend lokalisiert und ist durch die erhöhte Kapillarpermeabilität eiweißreich. Die Therapie kann jedoch nur medikamentös erfolgen, da durch MLD das Toxin über den Körper verbreitet werden könnte.
Endokrine Ödeme
Bei verschiedenen hormonellen Dysbalancen können Ödeme entstehen.
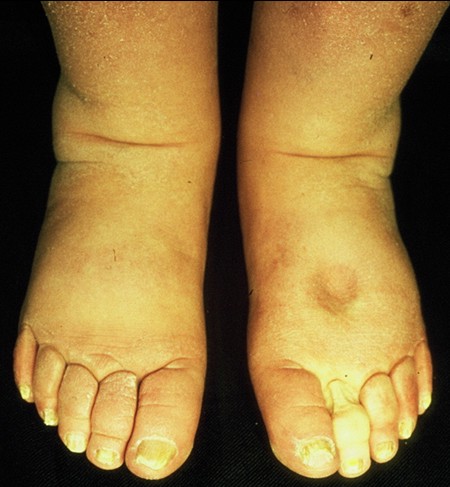
Bei der Hypothyreose entsteht ein diffuses Myxödem mit bevorzugt praetibialer Ausdehnung. Medikamentös ist die Substitution mit Schilddrüsenhormonen notwendig. Das Myxödem bei der Immunthyreoiditis mit Hyperthyreose und Exophthalmus tritt als lokalisierter akraler Typ mit ausgeprägten Vorfuß- und Zehenverdickungen auf. Die Therapie geschieht hier mit Thyreostatika, Cortison und evtl. Operation.
 Myxödem der Füße
Myxödem der Füße
Beim Hyperkortisolismus (Cushing-Syndrom) treten in 50% leichte periphere Ödeme auf, welche entsprechend der Ursache der Erkrankung durch Operation oder Medikamente zu behandeln sind.
Beim primären und auch sekundären Hyperaldosteronismus entstehen nur in wenigen Fällen sichtbare Ödeme, in den meisten Fällen nur subjektiv Spannungsgefühle. Auch hier kann die Therapie nur operativ oder medikamentös durchgeführt werden.
Ödeme durch eine Adiuretinübersekretion sind äußerst selten und bedürfen ebenfalls einer operativen oder medikamentösen Behandlung.
Auch die leichte Ödematisierung des Körpers durch eine Hyperprolaktinämie oder durch östrogenbildende Tumoren müssen operativ oder medikamentös angegangen werden.
Der seltene Hyperserotonismus (Carcinoid-Syndrom) kann zu Ödematisierungen führen, da Serotonin als biogenes Amin und Neurotransmitter eine starke Wirkung auf die Gefäße ausübt. Auch hier muß entsprechend der Genese operativ oder medikamentös behandelt werden.
Medikamentös-bedingte Ödeme
Viele Medikamente können zu Ödematisierungen führen, so daß bei einer generalisierten Ödemneigung grundsätzlich eine genaue Medikamentenanamnese durchzuführen ist. Erwähnenswert sind z. B. Kortikoide, nichtsteroidale Antirheumatika, Östrogene, Antiöstrogene, Antikonzeptiva, Gestagene und Kalziumantagonisten. Therapeutisch ist ein Medikamentenverzicht erforderlich, evtl. Gabe von Diuretika.
Diätetisch-bedingte Ödeme
Bekannt, aber selten ist das Lakritzöden, da in Lakritze Glycyrrhizinsäure enthalten ist, die einen Pseudohyperaldosteronismus hervorruft und damit zu verstärkter Wassereinlagerung führen kann. Auch durch übermäßige Kochsalzzufuhr kann ein Ödem erzeugt werden, ebenso wie durch einen extremen Laxantienabusus mit Durchfall über eine Hypokaliämie mit Aktivierung der Aldosteronproduktion. Ödeme durch eine Wasserintoxikation können durch eine zu extreme und schnelle Flüssigkeitsaufnahme oder aber durch Überinfusionen in der Intensivmedizin erzeugt werden und bedürfen eventuell einer medikamentösen Therapie.
Angiödem
Es handelt sich um ein anfallsweise auftretendes Ödem besonders an Darmschleimhaut, Kehlkopf und Extremitäten. Meist handelt es sich um ein Histamin-vermitteltes Angioödem als Teil einer Urtikaria. Selten ist die Ursache ein verminderter C1-Inhibitor [15], der notwendig zum Abbau gefäßaktiver Substanzen ist. Diese Krankheit tritt selten als autosomal dominant-erbliches Ödem auf, oder aber als erworbenes angioneurotisches Ödem durch erhöhten Komplementverbrauch im Rahmen von Tumoren, parainfektiös, bei Systemerkrankungen und als medikamentöse Nebenwirkung. Das Angioödem wird auch als Quincke-Ödem bezeichnet. Die Therapie kann nur medikamentös sein.
Höhenödem
Dieses Ödem kann bereits in Höhen von über 3000 m auftreten und ist bedingt durch den verminderten Gewebsdruck infolge niedrigen Luftdrucks und eine erhöhte Kapillarpermeabilität infolge Sauerstoffmangel. Es kann dabei zu peripheren Ödemen, zum Lungenödem und zum Hirnödem mit heftigsten Kopfschmerzen und Erbrechen kommen, was in größeren Höhen nicht ungefährlich ist. Therapeutisch sind eine Druckkammer und Sauerstoffgaben erforderlich.
Kombinierte Ödeme
Während die Ödeme an den Armen in der Regel sehr einfach zu diagnostizieren sind, bestehen an den Beinen häufig Kombinationsödeme mehrerer Ödemkrankheiten. Die einzelnen Ödemkomponenten herauszudifferenzieren und die auch oft notwendigen Kombinationstherapien aus medikamentöser und physikalischer Ödemtherapie einzuleiten, ist in vielen Fällen nicht einfach und bedarf großer Erfahrung.
Literatur:
1. Klinke/Silbernagel: Lehrbuch der Physiologie. (2. Aufl). Georg Thieme Verlag 1996, 158-162,
2. Schmidt/Thews: Physiologie des Menschen. (26. Aufl) Springer-Verlag 1995, 514-522,
3. Hauck, G.: Pathophysiologie der Ödembildung Perfusion 1/90, 1-5,
4. Asdonk, J.: Zur Wirkung und Indikation manueller Lymphdrainage. Physiotherapie 67 (1976) 62,
5. Vodder,E.: Le drainage lymphatique, une nouvelle methode therapeutque. Santè pour tous, 1936,
6. Herpertz, U: Ödeme und Lymphdrainage, Schattauer Verlag, 2. Auflage 2004
7. Herpertz, U.: Das maligne Lymphödem, Z. f. Lymphologie 14 (1990) 17-23,
8. Bollinger, A.: In Differentialdiaganosen innerer Erkrankungen, Hsg. W. Siegenthaler, Thieme-Verlag, 15. Aufl. (1984), 26,2-26.11,
9. Edwards, O. M. et al.: Idiopathic edema of women. Quaterly J of Med., New Series 45, 117 (1976) 124-144,
10. Herpertz, U.: Das idiopathische Ödem der Frau, Z. f. Lymphologie 8 (1989) 65-70,
11. Mac Gregor, G.A. et al.: Diuretic induced edema. Lancet 1975, 1: 489-92,
12. Järig, W.; R.F. Schmidt: Reflex Sympathic Dystrophy, Verlag Chemie Weinheim/New York (1992) 29-49,
13. Allan, E.-V.; E.A. Hines jr.: Lipedema of the legs. Proc. Staff Meet Mayo Clinic 15 (1940) 184-197,
14. Herpertz, U.: Das Lipödem, Z. f. Lymphologie 1995, 19: 1-7,
15. Röhrich, B., P. Endres: Hereditäres, angioneurotisches Ödem, Med. Welt 1986; 37:12-16.
Autor: Dr. U. Herpertz